Перейти к:
Случай поздней диагностики гигантской аденомы околощитовидной железы в сочетании с фиброзно-кистозным остеитом и бурой опухолью верхней челюсти: клиническое наблюдение
https://doi.org/10.14341/probl12713
Аннотация
Обсуждается поздняя диагностика гигантской аденомы околощитовидной железы (ОЩЖ) с первичным гиперпаратиреозом (ПГПТ) и развитием фиброзно-кистозного остеита с «бурой» опухолью верхней челюсти. В течение 8 лет пациентка наблюдалась у эндокринолога по месту жительства по поводу сахарного диабета 2 типа и многоузлового зоба.
Последние 5 лет присутствовала клиническая картина ПГПТ, однако диагноз был установлен онкологом после выявления «бурой» опухоли верхней челюсти. По данным мультиспиральной компьютерной томографии и сцинтиграфии с 99mTc-МИБИ обнаружены очаговое образование в верхней челюсти справа, литические очаги в костях свода черепа, таза, нижних конечностей, ребрах справа, а также гигантская аденома ОЩЖ справа. Учитывая повышенный риск наличия у пациентки злокачественного новообразования ОЩЖ, проведено расширенное хирургическое лечение ПГПТ в объеме enblock с достижением ремиссии ПГПТ. Данное клиническое наблюдение иллюстрирует вариант тяжелого течения ПГПТ с развитием такого редкого осложнения, как фиброзно-кистозный остеит, и демонстрирует важность своевременной диагностики.
Ключевые слова
Для цитирования:
Ильичева Е.А., Берсенев Г.А., Григорьев Е.Г. Случай поздней диагностики гигантской аденомы околощитовидной железы в сочетании с фиброзно-кистозным остеитом и бурой опухолью верхней челюсти: клиническое наблюдение. Проблемы Эндокринологии. 2021;67(2):49-56. https://doi.org/10.14341/probl12713
For citation:
Bersenev G.A., Ilyicheva E.A., Griroryev E.G. The case of late diagnosis of giant parathyroid adenoma in combination with fibrocystic osteitis and brown tumor of the upper jaw: a case report. Problems of Endocrinology. 2021;67(2):49-56. https://doi.org/10.14341/probl12713
АКТУАЛЬНОСТЬ
Согласно данным Российского регистра пациентов с первичным гиперпаратиреозом (ПГПТ), выявляемость этого заболевания в Российской Федерации составляет 1,3 на 100 тыс. населения [1]. В 80–90% наблюдений причиной спорадического ПГПТ является аденома единственной околощитовидной железы (ОЩЖ), в 10–15% — гиперплазия четырех ОЩЖ, в 5% — множественные аденомы и менее 1% — рак ОЩЖ [2]. Гигантская аденома ОЩЖ (вес более 3,5 г) является редкой патологией. В некоторых сообщениях описывают вес опухоли от 110 до 145 г [3][4]. Она является причиной развития ПГПТ с высоким уровнем паратиреоидного гормона в крови и тяжелой гиперкальциемией [5].
Фиброзно-кистозный остеит — редкое и тяжелое осложнение ПГПТ, которое проявляется патологическими переломами, деформацией скелета с формированием кист («бурых» опухолей) [6]. Последние встречаются при ПГПТ нечасто (4,5%) [7], причем в качестве дебюта заболевания выявляются крайне редко [8][9].
Приводим наблюдение пациентки, у которой ПГПТ с гигантской аденомой ОЩЖ диагностирован после обнаружения «бурой» опухоли верхней челюсти.
ОПИСАНИЕ СЛУЧАЯ
Пациентка 56 лет в течение 8 лет наблюдалась у эндокринолога по месту жительства по поводу сахарного диабета 2 типа и многоузлового зоба. Впервые жалобы на боли в костях и крупных суставах, мышечную слабость появились 5 лет назад. Обследование по этому поводу не проводилось. За последние полгода похудела на 20 кг, интенсивность боли увеличилась, что ограничило самостоятельное передвижение, появилась эмоциональная лабильность (раздражительность, плаксивость). В связи с этим в декабре 2019 г. проходила обследование у онколога по месту жительства. Обнаружено объемное образование верхней челюсти справа. По данным мультиспиральной компьютерной томографии (МСКТ) черепа и шейного отдела позвоночника (03.01.2020) опухоль верней челюсти подтверждена. Зона поражения распространяется на верхнечелюстные пазухи, решетчатую кость, альвеолярный отросток и полость носа (рис. 1). Выявлена дистрофия костей черепа, шейного отдела позвоночника с литическим очагом в лобной кости справа. Проведена МСКТ органов грудной клетки и живота (03.01.2020). Установлено тотальное остеолитическое поражение ребер, грудного отдела позвоночника, хронический кистозно-калькулезный панкреатит с внутрипротоковыми конкрементами. Кроме того, определено тотальное остеолитическое поражение поясничного отдела позвоночника. Патологических изменений со стороны почек и матки по данным МСКТ нет. По результатам пункционной биопсии верхнечелюстной пазухи (17.01.2020) выявлены большое количество многоядерных гигантских клеток, а также единичные овальные одноядерные клетки без признаков атипии, эритроциты.
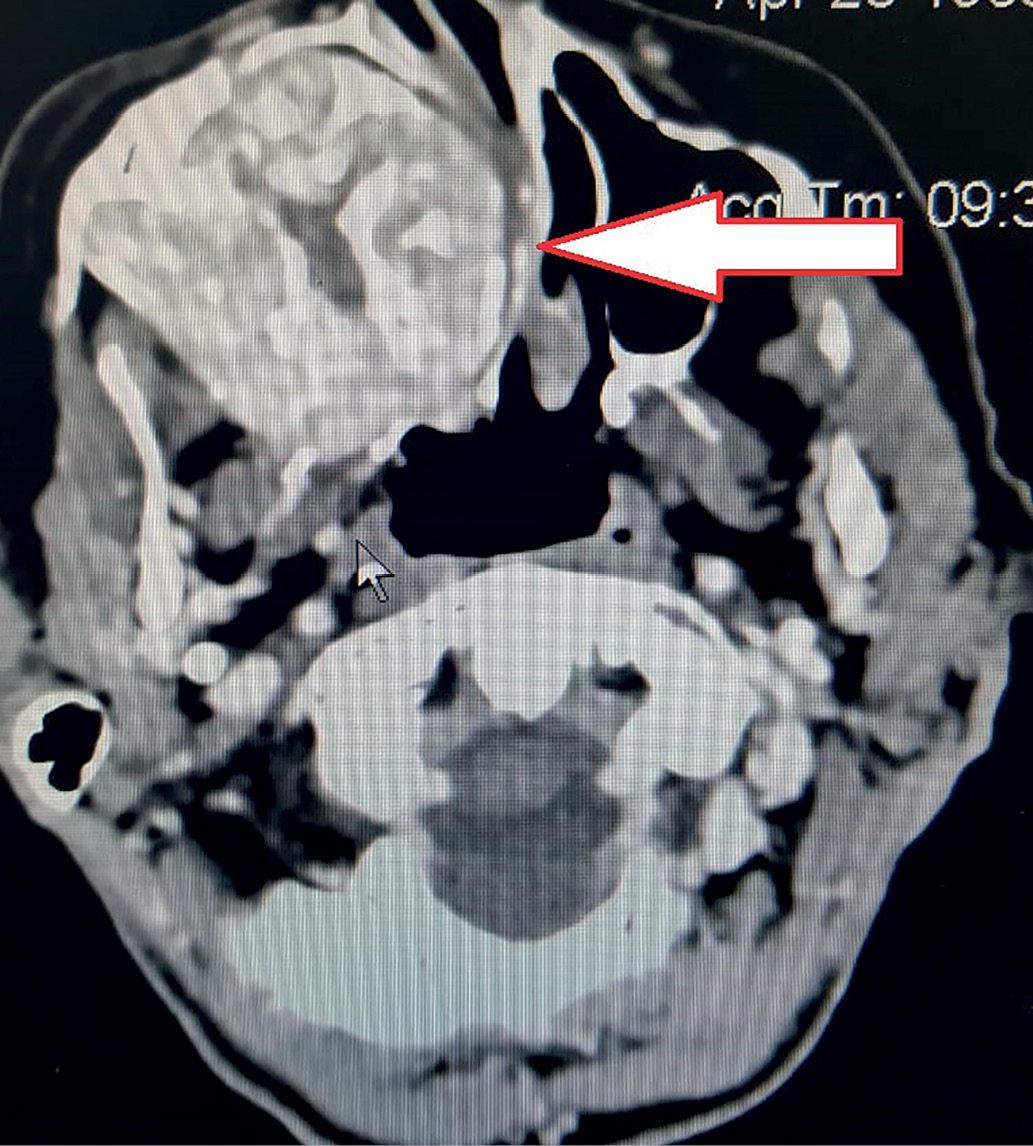
Рисунок 1. Компьютерная томография лицевого черепа: стрелкой показано объемное образование верхнечелюстной пазухи с распространением в основную пазуху.
В январе 2020 г. впервые исследован интактный паратиреоидный гормон (иПТГ), уровень которого составил 2285,1 пг/мл. Семейный анамнез пациентки не отягощен. Рекомендована консультация эндокринолога.
Результаты физикального, лабораторного и инструментального исследования
При осмотре пациентка кахексична — рост 166 см, вес 40 кг, индекс массы тела 14,5 кг/м2. Передвигается с помощью трости и сопровождения родственницы. Кожа бледно-розовая, подкожная жировая клетчатка слабо развита. Щитовидная железа (ЩЖ) не увеличена. В проекции правой доли пальпируется плотное, безболезненное образование до 4 см. Частота дыхательных движений 16 в минуту. В легких дыхание везикулярное, хрипов нет. Тоны сердца приглушены, ритмичные. Число сердечных сокращений и пульс 97 в минуту. Артериальное давление на обеих плечевых артериях 160/80 мм рт.ст. Результаты лабораторного обследования от 20.02.2020 представлены в таблице.
Таблица. Результаты лабораторного обследования
|
Показатель |
Результат |
Единицы измерения |
Референсные значения |
|
Тиреотропный гормон (ТТГ) |
0,41 |
мкМЕ/мл |
0,4–4,00 |
|
Свободный тироксин (св. Т4) |
11,5 |
пмоль/л |
9,00–22,20 |
|
Витамин D |
5 |
нг/мл |
>30 |
|
Интактный паратиреоидный гормон (иПТГ) |
1931,26 |
пг/мл |
15,0–68,3 |
|
Альбумин-скорректированный кальций |
4,12 |
ммоль/л |
2,1–2,6 |
|
Ионизированный кальций |
1,63 |
ммоль/л |
1,15–1,27 |
|
Кальцитонин |
<2 |
пг/мл |
≤9,52 |
|
Креатинин |
60 |
мкмоль/л |
50,0–120,0 |
|
рСКФ по формуле CKD–EPI (2011) |
98 |
мл/мин/1,73 м2 |
>60 |
Госпитализирована в эндокринологическое отделение (20.02.2020). Суточная экскреция кальция с мочой (25.02.2020) составила 4,16 ммоль/сут (2,5–6,25). Ультразвуковое исследование (УЗИ) ЩЖ и ОЩЖ (21.02.2020) показало, что объем правой доли составляет 17,8 см3, левой — 3,7 см3, общий объем — 21,5 см3. В средней и нижней трети правой доли ЩЖ определяется конгломерат гипоэхогенных образований с кальцинатами и жидкостными включениями общим размером 45×30×20 мм. Кроме того, ближе к перешейку в правой доле ЩЖ обнаружено однородное гипоэхогенное образование размерами 12×8×7 мм, аналогичное образование установлено в нижней трети левой доли ЩЖ размерами 3×3×2 мм. ОЩЖ в типичном месте не обнаружены. Полученные данные соответствуют категории TI-RADS 4 в модификации J.Y Kwak и соавт. (2011). Регионарные лимфатические узлы размерами 5–7 мм с васкуляризацией; кистозные изменения, гиперэхогенные включения отсутствуют. Проведена тонкоигольная аспирационная биопсия (ТАБ). Цитологическое заключение пунктатов (24.02.2020) всех узлов ЩЖ диаметром >1 см: узловой коллоидный зоб, что соответствует II диагностической категории по классификации Bethesda (2017).
По данным МСКТ шеи (28.02.2020) выявлено объемное образование правой верхней ОЩЖ размерами 46×23×28 мм, неправильной формы с нечеткими контурами, неоднородное по структуре с включениями кальция. После внутривенного усиления образование накапливает контраст и вентральной поверхностью интимно прилежит и сдавливает правую долю ЩЖ, а латеральной — прилежит к правому сосудисто-нервному пучку шеи (рис. 2). Достоверной инвазии образования в близлежащие ткани не обнаружено.
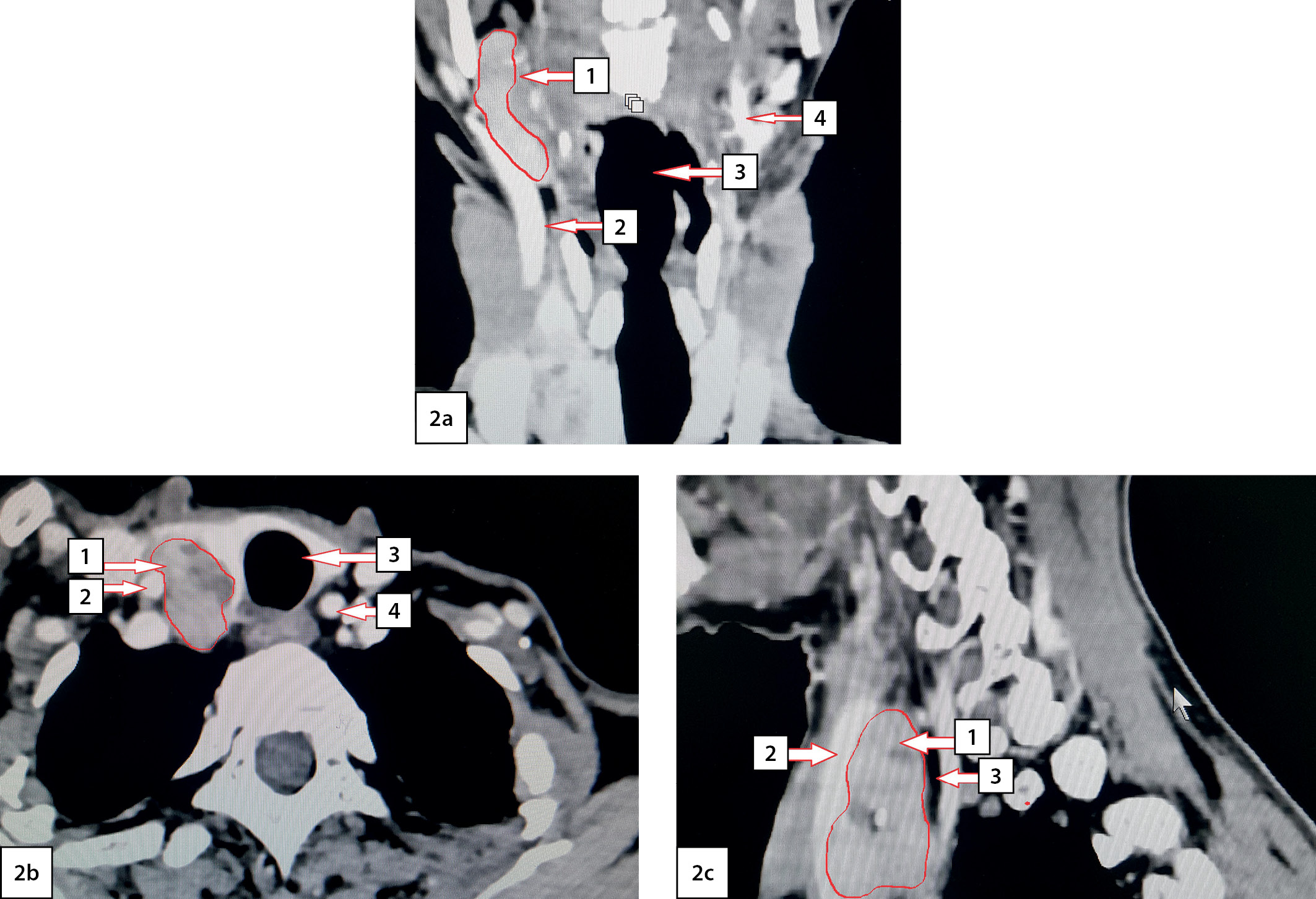
Рисунок 2. Компьютерная томография шеи с ангиографией: 2a — фронтальная проекция; 2b — аксиальная проекция; 2с — сагиттальная проекция. Стрелками указаны анатомические структуры: 1 — правая верхняя околощитовидная железа; 2 — правая общая сонная артерия; 3 — трахея; 4 — левая общая сонная артерия.
По данным сцинтиграфии ОЩЖ с 99mТс-технетрилом в сочетании с однофотонной эмиссионной компьютерной томографией (02.03.2020): в проекции правой доли ЩЖ визуализируется очаг гиперфиксации радиофармпрепарата (РФП), крупных размеров, неправильной формы с неровными контурами (рис. 3).
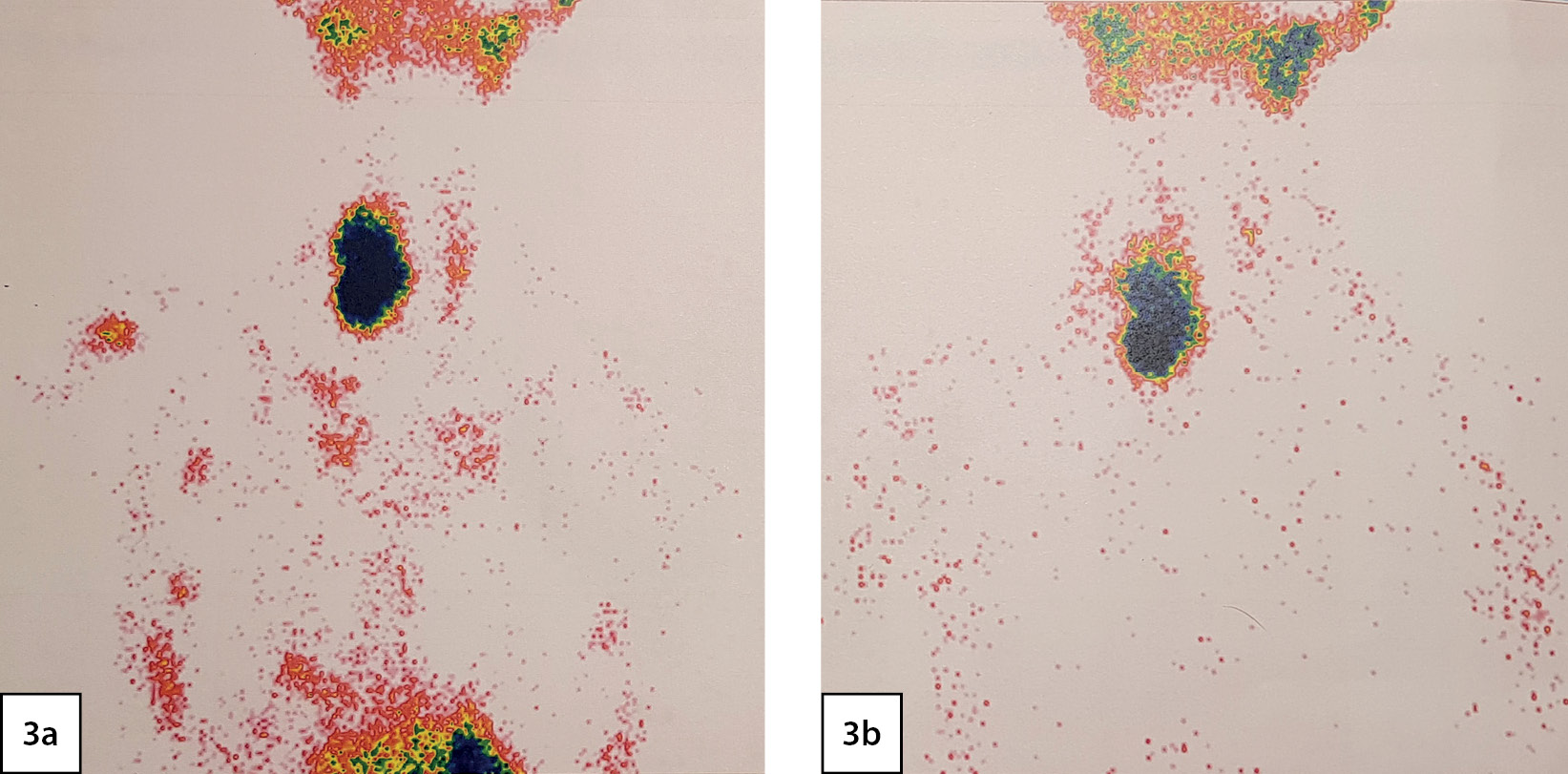
Рисунок 3. Сцинтиграфия околощитовидных желез: 3a — тиреоидная фаза; 3b — паратиреоидная фаза. В проекции правой доли щитовидной железы визуализируется очаг гиперфиксации радиофармпрепарата, крупных размеров, неправильной формы с неровными контурами.
По данным остеосцинтиграфии с использованием РФП — 99mTc-пирфотех (03.03.2020) выявлены множественные участки накоплений РФП в костях, соответствующие по МСКТ (черепа, органов грудной клетки и брюшной полости от 03.01.2020) локальной литической деструкции. Обнаружены: очаговое образование в верхней челюсти справа, повышенное накопление РФП и литические очаги в костях свода черепа, ребрах справа, в костях таза и нижних конечностей (рис. 4). Характер поражения скелета соответствует проявлениям фиброзно-кистозного остеита или метастазам рака ОЩЖ.

Рисунок 4. Остеосцинтиграфия: 4a — сцинтиграфия костей в режиме «все тело»: стрелками указаны очаговое образование верхней челюсти справа, а также очаговые образования в области ребер справа, нижних конечностях; 4b — сцинтиграфия костей таза: стрелками указаны множественные литические очаги в костях таза.
Учитывая проявления жизнеугрожающей гиперкальциемии с высоким риском гиперкальциемического криза, манифестную форму гиперпаратиреоза с тяжелыми костными проявлениями и развитием фиброзно-кистозного остеита, запланировано срочное оперативное лечение ПГПТ. В качестве предоперационной подготовки проводилась коррекция гиперкальциемии форсированным диурезом (р-р NaCl 0,9% 2000,0 мл в/в + р-р фуросемида 60 мг в/в в течение 2 сут) и бисфосфонатом (р-р золедроновой кислоты 4 мг + р-р NaCl 0,9% 200,0 мл в/в однократно), что привело к снижению уровня ионизированного кальция — 1,51 ммоль/л (09.03.2020). Для дальнейшего лечения 10.03.2020 пациентка переведена в отделение торакальной хирургии.
Операция состоялась 11.03.2020. Дорсально по отношению к правому возвратному гортанному нерву (ВГН) найдена инкапсулированная правая верхняя ОЩЖ темно-коричневого цвета, размерами 6,0×5,0×4,0 см, занимающая все пространство между правой неувеличенной долей ЩЖ (интимно с ней связана), трахеей, пищеводом медиально и правым сосудисто-нервным пучком — латерально (рис. 5). Вентрально по отношению к правому ВГН на уровне нижней трети правой доли ЩЖ каудальнее нижнего полюса выявлена правая нижняя ОЩЖ размерами 0,6×0,5×0,3 см серо-желтого цвета. Учитывая, что значительно увеличенная правая верхняя ОЩЖ плотно прилежит к правой доле ЩЖ, выполнена правая верхняя парааденомэктомия, правосторонняя гемитиреиодэктомия. Динамика уровня интраоперационного мониторинга иПТГ: до удаления ОЩЖ — 2500 пг/мл; спустя 10 мин после удаления — 65,2 пг/мл. Интраоперационная проба по критерию Miami — положительная [10]. Общий вес удаленного макропрепарата составил 50 г, аденомы правой верхней ОЩЖ — 30 г (рис. 6).
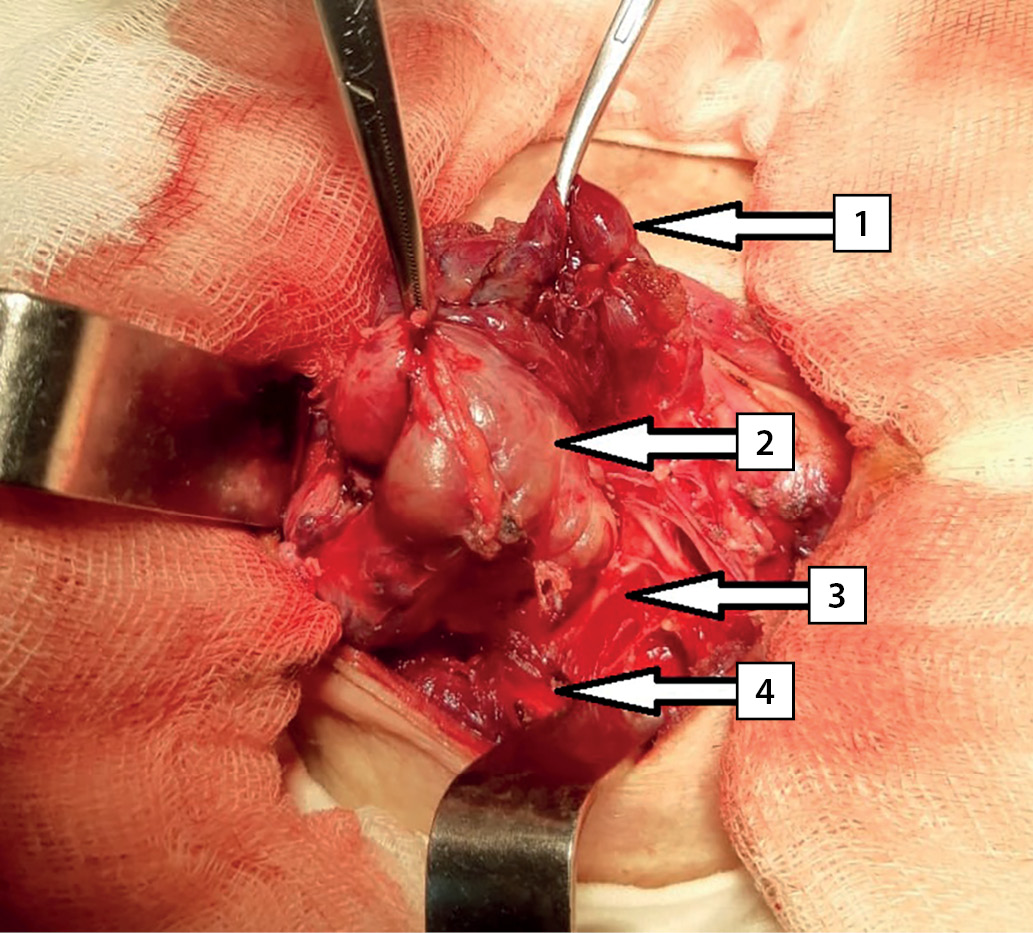
Рисунок 5 Интраоперационная фотография. Стрелками указаны анатомические структуры: 1 — правая доля щитовидной железы; 2 — правая верхняя околощитовидная железа; 3 — правый возвратный гортанный нерв; 4 — правая общая сонная артерия.
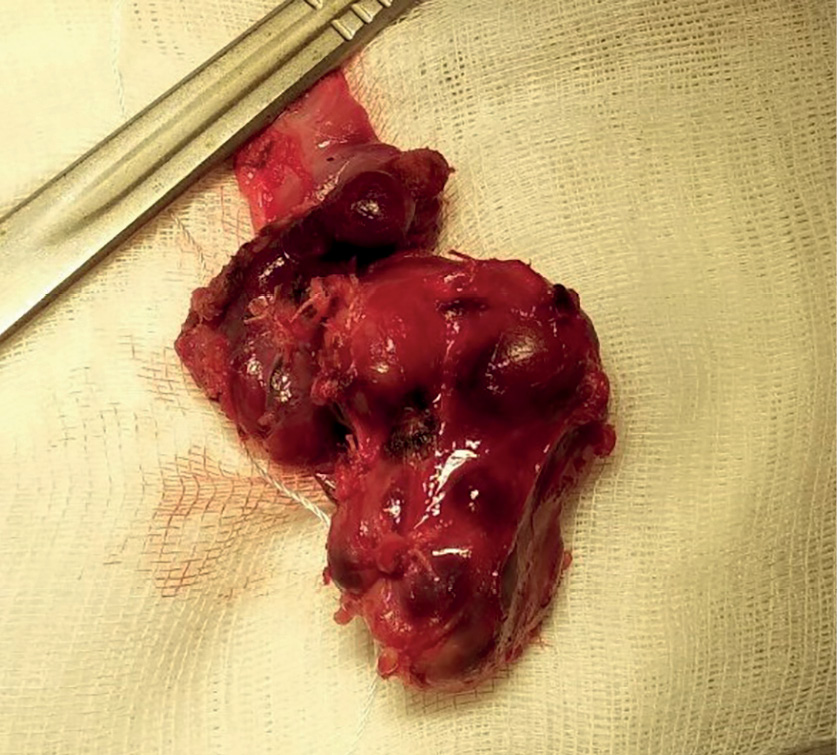
Рисунок 6.Макропрепарат. Удаленная единым блоком правая верхняя околощитовидная железа с правой долей щитовидной железы.
Согласно проведенному гистологическому исследованию, правая верхняя ОЩЖ представлена аденомой из активных главных клеток с единичными скоплениями оксифильных клеток. Железа имела собственную капсулу и участок неизмененной ткани из неактивных главных клеток по периферии (рис. 7). Правая доля ЩЖ представлена картиной узловой гиперплазии. Основная ткань имеет нормофолликулярное строение. Узлы преимущественно нормофолликулярного строения с умеренной пролиферацией тиреоидного эпителия.
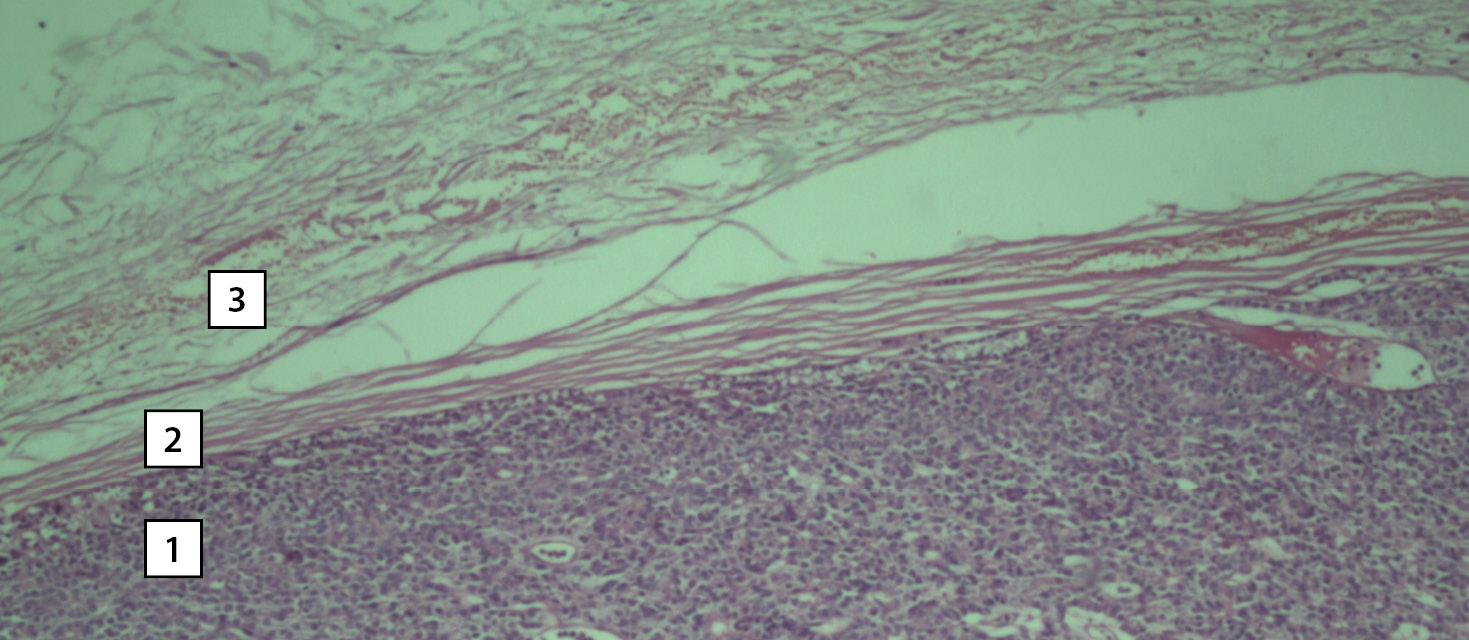
Рисунок 7.Микрофотография операционного материала. Окраска гематоксилином-эозином. Увеличение 10×0,25. Ткань правой верхней околощитовидной железы. Участок ткани аденомы из главных темных клеток (1), участок соединительнотканной капсулы (2), участок клеток неизмененной ткани со светлыми главными клетками (3).
В послеоперационном периоде проведена ларингоскопия — установлена симметричная подвижность голосовых складок. На 1-е сутки после операции уровень иПТГ составил 26,0 пг/мл, уровень альбумин-скорректированного кальция — 1,8 ммоль/л, уровень ионизированного кальция — 0,63 ммоль/л, что сопровождалось клинической картиной гипокальциемии в виде оссалгии. Назначены внутривенная инфузия раствора глюконата кальция 100 мг/мл — 30,0 мл 3 раза в день, а также таблетки карбоната кальция 8 г в сутки и капсулы альфакальцидола 4 мкг в сутки, что позволило компенсировать гипокальциемию. Выписана в удовлетворительном состоянии на 14-е сутки после операции с назначением таблетированного карбоната кальция 4 г в сутки, капсул альфакальцидола 2 мкг в сутки с последующей коррекцией дозы эндокринологом по уровню кальция крови. С целью коррекции дефицита витамина D назначен колекальциферол по 7000 МЕ в сутки в течение 8 нед с последующим переходом на поддерживающую дозу 2000 МЕ в сутки.
Пациентка осмотрена через 6 мес после оперативного вмешательства: жалоб не предъявляет, принимает заместительную терапию в объеме таблетированного карбоната кальция до 3 г в сутки, капсул альфакальцидола 2 мкг в сутки, колекальциферола по 2000 МЕ в сутки.
ОБСУЖДЕНИЕ
Выявляемость ПГПТ в России с каждым годом растет [1], однако недостаточная настороженность врачей первичного звена и амбулаторных эндокринологов в отношении симптомов ПГПТ по-прежнему обусловливает несвоевременную диагностику и лечение заболевания в осложненной форме, что иллюстрирует приведенное клиническое наблюдение. Пациентка в течение длительного времени наблюдалась у участкового терапевта и эндокринолога по месту жительства, предъявляла специфические для ПГПТ жалобы, однако диагноз был установлен лишь онкологом, когда заболевание осложнилось фиброзно-кистозным остеитом и «бурой» опухолью верхней челюсти.
Фиброзно-кистозный остеит c формированием «бурых» опухолей является конечной стадией костного ремоделирования при длительном ПГПТ [11]. «Бурые» опухоли представляют собой гигантоклеточную репаративную гранулему, в которой остеокластическая деминерализация преобладает над минерализацией губчатой кости [6][11]. Под воздействием остеокластов гиперсосудистая деминерализованная строма претерпевает геморрагическую дегенерацию с отложением гемосидерина, что придает ей коричневый цвет [7]. В процесс вовлекаются, как правило, длинные трубчатые, плоские и мелкие кости запястья, ребра, ключицы, кости таза и черепа [6], причем нижняя челюсть поражается в два раза чаще, чем верхняя [12]. Поражения костей и гигантская аденома ОЩЖ увеличивают риск развития послеоперационной гипокальциемии и синдрома «голодной кости» [13].
Описанную нами клиническую ситуацию следует дифференцировать с наследственной формой заболевания — синдромом гиперпаратиреоза с опухолью челюсти (HPT-JT). Синдром HPT-JT — это редкое аутосомно-доминантное заболевание, которое характеризуется развитием ПГПТ, оссифицирующих фибром нижней и/или верхней челюстей, кистозными и неопластическими поражениями почек, а также гиперпластическими и неопластическими поражениями матки [6][14]. В основе данного синдрома лежат герминальные мутации в гене-супрессоре опухолевого роста CDC73 (cell division cycle protein 73 homolog), который расположен на длинном плече хромосомы 1 (1q31.2) и кодирует ядерный белок парафибромин. Более 80% мутаций CDC73 являются нонсенс-мутациями, которые приводят к полному снижению экспрессии парафибромина в клетках тканей, ассоциированных с HPT-JT [15]. Согласно консенсусному отчету Европейского общества эндокринных хирургов (ESES) о наследственных формах гиперпаратиреоза, генетический скрининг на мутации гена CDC73 показан при наличии признаков семейного гиперпаратиреоза: дебют заболевания в молодом возрасте (<40 лет), множественное поражение ОЩЖ, кистозное/атипичное/злокачественное поражение ОЩЖ или при наличии оссифицирующей фибромы челюсти, опухоли почек или матки [16]. В описанном клиническом наблюдении у пациентки были клинические признаки синдрома HPT-JT, однако ввиду позднего дебюта заболевания, отсутствия отягощенного семейного анамнеза, множественного поражения ОЩЖ и поражения почек и матки молекулярно-генетическое исследование гена CDC73 не проводилось.
Представленный нами клинический случай необходимо также дифференцировать с карциномой ОЩЖ. Установлено, что при сочетании тяжелой гиперкальциемии (уровень ионизированного кальция >1,6 ммоль/л), уровня иПТГ в крови >600 пг/мл и объема образования >6 см3 следует рассматривать опухоль ОЩЖ подозрительной в отношении злокачественного новообразования [17]. Согласно данному критерию, описанная нами ситуация действительно имела высокий риск злокачественного новообразования ОЩЖ, несмотря на отсутствие признаков местной инвазии и отдаленных метастазов по данным обследования. В приведенном наблюдении расширение объема операции до удаления правой верхней ОЩЖ единым блоком с правой долей ЩЖ выбрано с учетом интимного взаимоотношения анатомических структур и высокого риска злокачественности.
Осложненное течение ПГПТ с развитием тяжелых костных поражений и фиброзно-кистозного остеита является показанием к хирургическому лечению. Удаление аденомы ОЩЖ является первым этапом лечения фиброзно-кистозного остеита, что приводит к снижению иПТГ, постепенному увеличению минеральной плотности кости с подавлением фиброзно-кистозных изменений, расширением физической активности и снижением риска переломов [18].
Ожидая в послеоперационном периоде выраженной гипокальциемии, с 1-х суток после операции было назначено внутривенное введение раствора глюконата кальция с последующим приемом препаратов витамина D и кальция, что позволило достаточно быстро компенсировать это состояние. Послеоперационная гипокальциемия была обусловлена развитием синдрома «голодных костей», а также длительной тяжелой гиперкальциемией и супрессией нормальных ОЩЖ активной аденомой. Синдром «голодных костей» наблюдается у 13% пациентов, которые перенесли паратиреоидэктомию по поводу ПГПТ. В основе лежит резкое снижение резорбции костной ткани, активация фибробластов с формированием костной ткани. Проявляется длительной гипокальциемией с развитием клинических симптомов (парестезии и судорожная активность) [13]. Факторами риска развития данного синдрома являются: поражение скелета с тяжелым остеопорозом, гигантские размеры аденомы ОЩЖ, одномоментная операция на ОЩЖ и ЩЖ, более высокие предоперационные уровни иПТГ [19][20]. У нашей пациентки главную роль в развитии послеоперационной гипокальциемии сыграло тяжелое поражение скелета с развитием фиброзно-кистозного остеита. К сожалению, ввиду наличия срочных показаний к оперативному вмешательству остеоденситометрия пациентке не проводилась.
ЗАКЛЮЧЕНИЕ
Несмотря на хорошо изученную роль ОЩЖ в регуляции фосфорно-кальциевого обмена и поддержании минеральной плотности костей, до сих пор настороженность врачей первичного звена, в том числе амбулаторных эндокринологов, в отношении симптомов ПГПТ недостаточна. Кроме того, эту нозологическую единицу следует иметь в виду при всех необъяснимых опухолевых поражениях челюсти. При подобном сочетании осложнений следует проводить дифференциальную диагностику с наследственной формой ПГПТ и раком ОЩЖ. Представленное наблюдение иллюстрирует результат поздней диагностики — пациентка практически перестала самостоятельно передвигаться, был высокий риск гиперкальциемического криза.
Список литературы
1. Мокрышева Н.Г., Мирная С.С., Добрева Е.А., и др. Первичный гиперпаратиреоз в России по данным регистра // Проблемы эндокринологии. — 2019. — Т. 65. — №5. — С. 300-310. doi: https://doi.org/10.14341/probl10126
2. Walker MD, Silverberg SJ. Primary hyperparathyroidism. Nat. Rev. Endocrinol. 2018;14:115-125. doi: https://doi.org/10.1038/nrendo.2017.104
3. Power C, Kavanagh D, Hill AD, et al. Unusual presentation of a giant parathyroid adenoma: report of a case. Surg Today. 2005;35(3):235-237. doi: https://doi.org/10.1007/s00595-004-2902-6
4. Cakmak H, Tokat AO, Karasu S, Özkan M. Giant mediastinal parathyroid adenoma. Tuberk Toraks. 2011;59(3):263-265. doi: https://doi.org/10.5578/tt.2419
5. Spanheimer PM, Stoltze AJ, Howe JR, et al. Do giant parathyroid adenomas represent a distinct clinical entity? Surgery. 2013; 154(4):714-719. doi: https://doi.org/10.1016/j.surg.2013.05.013
6. Мокрышева Н.Г. Околощитовидные железы. Первичный гиперпаратиреоз. — М.: ООО «Медицинское информационное агентство»; 2019. 448 с.
7. Soundarya N, Sharada P, Prakash N, Pradeep G. Bilateral maxillary brown tumors in a patient with primary hyperparathyroidism: Report of a rare entity and review of literature. J Oral Maxillofac Pathol. 2011;15(1):56-59. doi: https://doi.org/10.4103/0973-029X.80027
8. Qari FA. Brown tumor in a patient with ectopic mediastinal parathyroid adenoma: A case report. Saudi Dent J. 2014;26(2):74-77. doi: https://doi.org/10.1016/j.sdentj.2013.12.009
9. Han L, Zhu XF. Parathyroid adenoma combined with a rib tumor as the primary disease: A case report. World J Clin Cases. 2020;8(19):4681-4687. doi: https://doi.org/10.12998/wjcc.v8.i19.4681
10. Irvin GL, Solorzano CC, Carneiro DM. Quick intraoperative parathyroid hormone assay: surgical adjunct to allow limited parathyroidectomy, improve success rate, and predict outcome. World J Surg. 2004;28(12):1287-1292. doi: https://doi.org/10.1007/s00268-004-7708-6
11. Suarez-Cunqueiro MM, Schoen R, Kersten A, Klisch J, Schmelzeisen R. Brown tumor of the mandible as first manifestation of atypical parathyroid adenoma. J Oral Maxillofac Surg. 2004;62(8):1024-1028. doi: https://doi.org/10.1016/j.joms.2004.02.011
12. Triantafillidou K, Zouloumis L, Karakinaris G, et al. Brown tumors of the jaws associated with primary or secondary hyperparathyroidism. A clinical study and review of the literature. Am J Otolaryngol. 2006;27:281-286. doi: https://doi.org/10.1016/j.amjoto.2005.11.004
13. Witteveen JE, van Thiel S, Romijn JA, Hamdy NA. Therapy of endocrine disease: Hungry bone syndrome: still a challenge in the post-operative management of primary hyperparathyroidism: a systematic review of the literature. Eur J Endocrinol. 2013;168(3):45-53. doi: https://doi.org/10.1530/EJE-12-0528.
14. Torresan F, Iacobone M. Clinical Features, Treatment, and Surveillance of Hyperparathyroidism-Jaw Tumor Syndrome: An Up-to-Date and Review of the Literature. Int J Endocrinol. 2019;2019(3):1-8. doi: https://doi.org/10.1155/2019/1761030
15. Masi G, Iacobone M, Sinigaglia A, et al. Characterization of a New CDC73 Missense Mutation that Impairs Parafibromin Expression and Nucleolar Localization. PLoS One. 2014;9(5):e97994. doi: https://doi.org/10.1371/journal.pone.0097994
16. Iacobone M, Carnaille B, Palazzo FF, Vriens M. Hereditary hyperparathyroidism — a consensus report of the European Society of Endocrine Surgeons (ESES). Langenbecks Arch Surg. 2015;400(8):867-886. doi: https://doi.org/10.1007/s00423-015-1342-7
17. Мокрышева Н.Г., Крупинова Ю.А., Мирная С.С. Клинические и лабораторно-инструментальные возможности предоперационной диагностики рака околощитовидных желез // Эндокринная хирургия. — 2017. — Т. 11. — №3. — С. 136-145. doi: https://doi.org/10.14341/serg20173136-145
18. VanderWalde LH, Liu I-LA, Haigh PI. Effect of Bone Mineral Density and Parathyroidectomy on Fracture Risk in Primary Hyperparathyroidism. World J Surg. 2009;33(3):406-411. doi: https://doi.org/10.1007/s00268-008-9720-8
19. Jakubauskas M, Beiša V, Strupas K. Risk factors of developing the hungry bone syndrome after parathyroidectomy for primary hyperparathyroidism. Acta Med Litu. 2018;25(1):45-51. doi: https://doi.org/10.6001/actamedica.v25i1.3703
20. Guillén Martínez AJ, Smilg Nicolás C, Moraleda Deleito J, et al. Risk factors and evolution of calcium and parathyroid hormone levels in hungry bone syndrome after parthyroidectomy for primary hyperparathyroidism. Endocrinol Diabetes Nutr. 2020;67(5):310-316 doi: https://doi.org/10.1016/j.endinu.2019.05.01
Об авторах
Е. А. ИльичеваРоссия
Ильичева Елена Алексеевна, д.м.н., профессор
SPIN-код: 3624-4643
Иркутск
Г. А. Берсенев
Россия
Берсенев Глеб Александрович, аспирант, врач-хирург
664003, Иркутск, ул. Борцов Революции, д. 1
SPIN-код: 1467-8503
Е. Г. Григорьев
Россия
Григорьев Евгений Георгиевич, д.м.н., профессор, член-корреспондент РАН
SPIN-код: 8969-4112
Иркутск
Дополнительные файлы
Рецензия
Для цитирования:
Ильичева Е.А., Берсенев Г.А., Григорьев Е.Г. Случай поздней диагностики гигантской аденомы околощитовидной железы в сочетании с фиброзно-кистозным остеитом и бурой опухолью верхней челюсти: клиническое наблюдение. Проблемы Эндокринологии. 2021;67(2):49-56. https://doi.org/10.14341/probl12713
For citation:
Bersenev G.A., Ilyicheva E.A., Griroryev E.G. The case of late diagnosis of giant parathyroid adenoma in combination with fibrocystic osteitis and brown tumor of the upper jaw: a case report. Problems of Endocrinology. 2021;67(2):49-56. https://doi.org/10.14341/probl12713
Контент доступен под лицензией Creative Commons Attribution-NonCommercial-NoDerivatives 4.0 International License (CC BY-NC-ND 4.0).









































.jpg)


